«Кровь во спасение»: интервью с гематологом о проблеме нехватки донорской крови, работе службы трансфузиологии и рисках заразиться COVID-19 через кровь

С проблемой нехватки донорской крови в Республиканском центре переливания крови столкнулись в апреле, с введением первого локдауна. От её стратегических запасов зависят жизни онкобольных, людей, пострадавших в авариях, рожениц. Все они – потенциальные косвенные жертвы новой коронавирусной инфекции. С одним отличием – спасти их может каждый из нас, сдав кровь.
О необходимости популяризации донорства в Узбекистане, работе службы трансфузиологии в период карантинных ограничений и трудностях онкобольных журналистка Anhor.uz Виктория Абдурахимова поговорила с врачом-гематологом высшей категории, научным руководителем первого гематологического отделения НИИ гематологии и переливания крови, заведующим кафедрой гематологии и трансфузиологии Ташкентского института усовершенствования врачей, д.м.н. Эльдором Исхаковым.
— Когда мы говорим о проблеме нехватки донорской крови в стране, какой масштаб подразумеваем?
— Согласно рекомендациям ВОЗ, для того чтобы страна могла обеспечить население достаточным количеством донорской крови, нужно, чтобы на тысячу взрослых, здоровых граждан в возрасте от 20 до 55 лет приходилось в среднем 20-25 доноров. В Узбекистане их число в пять раз меньше – четыре-пять доноров на тысячу человек.
— С чем это связано?
— Прежде всего с тем, что многие люди даже не знают о существовании этой проблемы. Донорство не популяризируется, как, например, в европейских странах. Там не стесняются говорить о проблеме открыто: запускается социальная реклама, проводятся регулярные акции, на которых призывают сдавать кровь, на улицах работают выездные бригады. Всё на виду, и люди откликаются. Нам нужно проводить такую же работу. Народ у нас на генетическом уровне добрый и отзывчивый. Однако до тех пор, пока он остаётся мало информированным, проблема нехватки доноров будет актуальной. Поэтому о ней важно говорить публично, часто. Со временем люди привыкнут, и им не нужны будут дополнительные просьбы – сдавать кровь один раз в два-три месяца станет нормой.
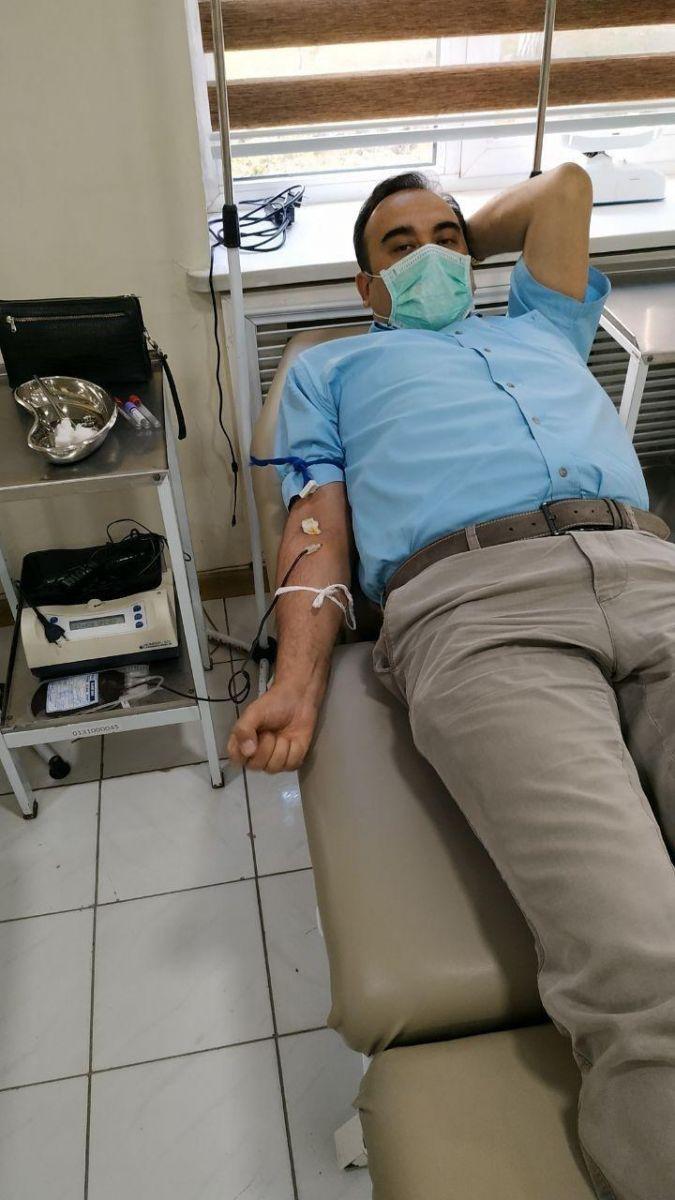 Другая причина – стереотипы, что сдавать кровь вредно. Часто с этим сталкиваюсь. Поступает больной, нужно организовать донорство. Обращаюсь с просьбой сдать кровь, а люди говорят: «Давайте мы лучше деньгами поможем». Такие «альтернативы» встречаются практически во всех постсоветских странах. Всегда отвечаю, что ни за какие деньги нельзя купить то, чего нет или не хватает. Нам нужны доноры, которые бы могли сдать кровь для конкретного больного и спасти ему жизнь. Часто приходится разъяснять, что сдавать 400-500 мл крови раз в два месяца полезно для здоровья. Делаю это и на личном примере. У меня редкая группа крови – IV положительная. Регулярно сдаю и публично, на своей странице в фейсбуке, призываю других людей подключаться к спасению жизней.
Другая причина – стереотипы, что сдавать кровь вредно. Часто с этим сталкиваюсь. Поступает больной, нужно организовать донорство. Обращаюсь с просьбой сдать кровь, а люди говорят: «Давайте мы лучше деньгами поможем». Такие «альтернативы» встречаются практически во всех постсоветских странах. Всегда отвечаю, что ни за какие деньги нельзя купить то, чего нет или не хватает. Нам нужны доноры, которые бы могли сдать кровь для конкретного больного и спасти ему жизнь. Часто приходится разъяснять, что сдавать 400-500 мл крови раз в два месяца полезно для здоровья. Делаю это и на личном примере. У меня редкая группа крови – IV положительная. Регулярно сдаю и публично, на своей странице в фейсбуке, призываю других людей подключаться к спасению жизней.
— Встречала в интернете мнение, что людям с распространённой группой крови (I, II) нет смысла становиться донорами, потому что в банке крови она всегда есть.
— Нет такого понятия, как излишек или недостаток. Среди больных такое же распределение групп крови, как и среди населения. Нужна любая.
— Что самое главное в популяризации донорства? Насколько это актуально сейчас, в период пандемии?
— Главное — регулярность и постоянство. Социальные кампании, акции не должны быть разовыми мероприятиями. Переизбытка донорской крови просто не бывает. Во все времена, спокойные и непростые, как сейчас, есть в той или иной степени недостаток, и это не только у нас. Каждый день на дорогах случаются аварии, ЧП на производстве. Люди получают тяжелейшие травмы, теряют кровь и нуждаются в переливании. Эпидемия не отменяет несчастные случаи.
Другой пример – роды. Они происходят каждый день. Женский организм устроен так, что роды сами по себе могут в некоторых случаях сопровождаться массивной кровопотерей. Из ста случаев пять-шесть проходят с осложнениями и требуют переливания крови, плазмы. Если этого вовремя не сделать, женщина умрёт. А если в банке нет крови? Откуда она возьмётся? Только за счёт доноров. Как людям стать ими, если они не знают о том, что такая проблема существует? Всё взаимосвязано.
— В похожей ситуации в апреле оказался Республиканский центр переливания крови. Почему именно вы публично обратили на это внимание?
— Я работаю в НИИ гематологии и переливания крови. Как врач, вижу, что происходит, и пропускаю через себя. Больных много, люди продолжают поступать – этого никто не отменял. Запасы крови, которыми Центр располагал на тот момент и снабжал нас, довольно быстро иссякли. Коллеги забили тревогу. Я поехал туда и убедился – доноров нет. В обычные дни в Центре довольно оживлённо, а из-за строгих карантинных мер, в частности ограничения в передвижении, многие люди просто физически не могли туда доехать. В тот же день, 7 апреля, я сам сдал кровь и на своей странице в фейсбуке опубликовал пост с просьбой к людям по возможности, с соблюдением всех правил прийти и помочь Центру.
Подключились ребята из волонтёрских организаций, помогли распространить информацию в социальных сетях, создали телеграм-группу SaxiyQahramon. О проблеме узнало огромное количество хороших людей, которые отозвались на просьбу.
В условиях карантинных ограничений удалось организовать работу мобильной бригады, которая в течение двух месяцев выезжала в определённые точки города и осуществляла забор крови. График выездов, маршрут, почасовое расписание для доноров, чтобы избежать скопления людей – всё сделали своими силами: НИИ гематологии, Центр, волонтёры и жители.
— Почему в городе работала только одна мобильная бригада?
— В распоряжении Республиканского центра переливания крови физически один автобус. Хотя станций переливания крови в Ташкенте несколько. В областях есть автобусы, но они маленькие, что-то вроде дамасов. Это несерьёзно.
Всё упирается в финансирование. Наша служба долгое время не получала должного внимания. Один большой автобус на каждую область, который мог бы выезжать на забор донорской крови – проблема, которую при желании довольно просто решить. Финансовая нагрузка при этом незначительная.
Надеюсь, что в связи с последними событиями финансирование службы крови пересмотрят. Это нужно сделать, потому что трансфузиология – стратегически важная отрасль медицины. Она связана практически со всеми экстренными службами. Стихийные бедствия, техногенные катастрофы, террористические акты – это всегда жертвы и большое количество пострадавших, которым требуется переливание донорской крови и плазмы. ЧС невозможно предвидеть, но к ним важно быть готовыми. Если в стране не будет стратегических запасов крови, её компонентов, то можно оказаться в очень плачевной ситуации. От этого не застрахована ни одна страна в мире.
Вспомним чернобыльскую катастрофу. Ответственным за оказание медицинской помощи пострадавшим был мой учитель, академик, учёный-гематолог мирового уровня Андрей Иванович Воробьёв, который, как никто, ориентировался в происходящем. Он рассказывал, что задолго до Чернобыля учёные занимались прогнозированием возможных аварий на атомных электростанциях. Создавали экспериментальные модели ЧС и просчитывали все возможные сценарии развития происшествия, его последствия: какая площадь может быть заражена, уровень воздействия радиации на людей в зависимости от их положения по отношению к эпицентру. Эти исследования пригодились, когда произошла катастрофа на Чернобыльской АЭС. У специалистов на руках оказались инструкции по эвакуации, рекомендации по оказанию первой медицинской помощи в зависимости от степени облучения.
Именно поэтому важно признать существование проблемы нехватки донорской крови и начать ей заниматься. Мы должны быть готовы ко всему и иметь достаточный запас крови, её компонентов. От этого зависит спасение жизней. Важно отметить, что запас должен периодически обновляться – у него есть срок годности. Эритроцитарную массу (красные кровяные тельца) можно хранить около 35 дней, плазму – от нескольких месяцев до полугода при очень низких температурах.
— Из-за пандемии новой коронавирусной инфекции многие бояться сдавать кровь, думая, что могут заразиться COVID-19 или заразить другого человека. Насколько эти страхи оправданы?

На фото: Ильдор Исхаков (фото из личного архива)
— Ношение масок, использование антисептиков, измерение температуры, социальная дистанция — это очень простые меры, но действенные относительно профилактики распространения инфекции. Станции переливания крови работают по таким же правилам. Так как вирус передаётся воздушно-капельным путём, при их чётком соблюдении можно предотвратить часть возможных заражений. Инфицирование COVID-19 через кровь маловероятно.
Мы надеемся и на самосознание доноров. Если человек плохо себя чувствует, есть симптомы простуды, лучшее, что он может сделать для себя и других – остаться дома.
Перед процедурой проверяют и доноров, и кровь – всё это делает мероприятие безопасным. Что касается крови, то её, прежде чем отправить в клинику конкретному больному, исследуют в лаборатории, проводят анализы.
— Расскажите, пожалуйста, о том, что представляет собой первичный осмотр донора и как проверяют кровь.
— Первый постулат медицины – не навреди. В нашем случае донорам. Некоторые люди не могут ими быть по состоянию здоровья.
Всех, кто хотят стать донорами, предварительно просят заполнить анкету. В ней необходимо указать хронические или недавние заболевания, перенесённые операции или переливания крови, другие факторы – человек берёт на себя ответственность за предоставленную информацию.
Второй этап – это осмотр донора. Измеряют температуру, давление. Следующий шаг – проверка уровня гемоглобина. Если он ниже допустимой нормы, то к сдаче человека не допустят, чтобы ему не навредить.
После прохождения всех этапов проверки и самой процедуры, у доноров берут кровь для исследования на трансмиссивные инфекции. К ним относятся ВИЧ, гепатит В и С, сифилис, т.е. болезни, которые могут передаться больному через кровь. Собранный биоматериал отправляют на анализы. До тех пор, пока не получат результаты, кровь в клинику для переливания больным не передадут. Помимо общего анализа, проводятся биохимический, а также анализ на инфекции. Если биохимический анализ покажет хотя бы малейшие изменения, кровь забракуют и утилизируют.
В случае, если всё хорошо, донорскую кровь делят на жёлтую часть (плазму) и красную (эритроцитарную массу). Они помещаются в разные пакеты и замораживаются.
— Кому нужна плазма, кому эритроцитарная масса?
— Сама по себе кровь состоит из двух частей: жидкой, которую мы называем плазмой, и клеточной, к которой относятся, в первую очередь, эритроциты, красные кровяные тельца и другие форменные элементы.
 Плазма — ценный продукт. Она нужна больным, у которых из-за тяжёлой травмы, инфекционного заболевания и других патологических процессов произошли изменения в составе плазмы. Например, исчезли так называемые факторы свёртывания. Это может сопровождаться сильными кровотечениями. Чтобы восполнить недостающие субстанции, в том числе белки, пациенту переливают донорскую плазму и таким образом спасают жизнь.
Плазма — ценный продукт. Она нужна больным, у которых из-за тяжёлой травмы, инфекционного заболевания и других патологических процессов произошли изменения в составе плазмы. Например, исчезли так называемые факторы свёртывания. Это может сопровождаться сильными кровотечениями. Чтобы восполнить недостающие субстанции, в том числе белки, пациенту переливают донорскую плазму и таким образом спасают жизнь.
Эритроцитарную массу переливают людям, у которых из-за болезни крови, острой кровопотери резко падает уровень гемоглобина и эритроцитов. При одномоментной потере трёх литров крови у больного развивается постгеморрагическая анемия, гемоглобин опускается до 40. Если вовремя не восполнить потерянный объём, человек может умереть.
Из крови выделяют и другие форменные элементы, например, тромбоциты. Они нужны нашим гематологическим и онкобольным. Особенно людям, которые получили сильный курс химиотерапии. На фоне лечения состав крови у них может меняться, и на помощь приходит трансфузиология.
Из самой плазмы тоже выделяют определённые компоненты. Например, альбумин. Это белок, который доставляет питательные вещества, гормоны в каждую клетку внутренних тканей наших органов. Если альбумина в крови не хватает (как правило, из-за болезни печени, которая синтезирует белок в организме), то полезные ферменты, например, молекулы воды, до клеток не доходят и остаются в межклеточном пространстве. Визуально это проявляется в виде отёков у пациента.
Организм – это очень сложная система чёткого взаимодействия разных подсистем. Все они связаны между собой посредством крови. Поэтому кровь сама по себе очень ценная субстанция в клиническом отношении. При критических ситуациях, в первую очередь, страдает её состав, и наша задача, как врачей, его нормализовать, чтобы организм вернулся к слаженной работе.
— В мире предпринимались попытки лечить больных с COVID-19 с помощью переливания плазмы крови выздоровевших пациентов, которая содержит антитела к инфекции. Как это работает и почему метод себя не оправдал?
— Высокотехнологическое оборудование сегодня позволяет выделять иммунные компоненты крови. Берут её в таком случае у доноров, как правило, переболевших какой-либо инфекцией. В плазме этих людей присутствуют специфические антитела, которые иммунная система выработала для борьбы с конкретным инфектом. В нашем случае с COVID-19. Переливают донорскую плазму с антителами больным, организм которых не может справиться с вирусом самостоятельно. «Подкрепление» активирует иммунную систему и нейтрализует «врага».
У нас были попытки опробовать этот метод. К сожалению, пока наше оборудование не позволяет проводить подобную работу на должном уровне.
Мировой опыт показал, что лечение донорской плазмой именно COVID-19 не совсем себя оправдало. Применительно к другим инфекциям эффект был хороший. Исследования переливания донорской плазмы крови в качестве метода лечения новой коронавирусной инфекции продолжаются. Сложность в том, что COVID-19 – вирус, который остаётся пока ещё не изученным. К тому же он может мутировать. Для учёных это не один год работы.
— Есть мнение, что онкобольные стоят на первом месте в группе риска по COVID-19. Согласны ли вы с этим?
— Группа риска по COVID-19 – это, прежде всего, пожилые люди и пациенты с сопутствующими заболеваниями: сахарным диабетом, хроническими болезнями лёгких, печени, почек, сердца, гипертонической болезнью, ожирением. Онкобольные тоже в неё входят. Относительно места – вопрос неоднозначный, на мой взгляд. Просто есть больные, которые получают химиотерапию, и на этом фоне у них иммунитет значительно снижается. Соответственно, риск инфицироваться выше, чем у тех, кто не проходит курс лечения.
— В Узбекистане появились временные протоколы лечения COVID-19 для стационарных, амбулаторных больных, беременных женщин, людей с хроническими заболеваниями. Нужны ли отдельные рекомендации по лечению онкобольных?
— Конечно. Сейчас временных рекомендаций для лечения онкобольных с COVD-19 в Узбекистане нет. Такие пособия нужно сделать для всех хронических больных: с ишемической болезнью сердца, бронхиальной астмой, сахарным диабетом. Общими стандартами не обойтись – везде своя специфика, нужно всё время проводить лечение с оглядкой на сопутствующие заболевания. Параллельно лечить и то, и другое.
— Перепрофилирование клиник и их периодическое закрытие на карантин осложняет жизнь и получение специализированной медицинской помощи людям с хроническими заболеваниями, гематологическим и онкобольным, с которыми вы непосредственно работаете. Если бы у вас спросили, что можно сделать в плане распределения ресурсов и оказания своевременной помощи тем, кто косвенно страдает от COVID-19, что бы вы посоветовали?
— Вопрос очень сложный. В случае с онкобольными, если вовремя не проводить химиотерапию, болезнь может выйти из-под контроля. Одно дело задержаться на два-три дня, другое дело — на месяц. В этом случае процесс становится необратимым.
Низкоинтенсивная химиотерапия, в основном, амбулаторная – человек приходит, получает лечение и уходит домой. Вижу выход из положения в том, чтобы перенаправить часть амбулаторных больных в районные поликлиники с рекомендациями. Как минимум, расписать дозу препаратов, и местный терапевт или онколог поликлинического уровня мог бы проводить процедуру на местах.
Другое дело высокодозная химиотерапия, которая вызывает тяжёлые осложнения, и хирургические операции – в поликлиниках их делать невозможно. Этим должны заниматься специалисты онкологического профиля в условиях стационара.
Записала Виктория Абдурахимова
Смотрите по теме:
«Без нас некоторым больным не справиться»
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.








Комментарии